Пиодермия на лице: правильное лечение и причины возникновения
Беспокоят множественные гнойники на лице? Не знаете, что может провоцировать эту болезнь, какими бывают ее виды, методы диагностики, лечения и профилактики? Хотите узнать основные сведения об этой патологии? Мы постараемся ответить на интересующие каждого вопросы, поэтому будет познавательно!
Какую информацию Вы узнаете:
Что такое пиодермия и причины ее появления
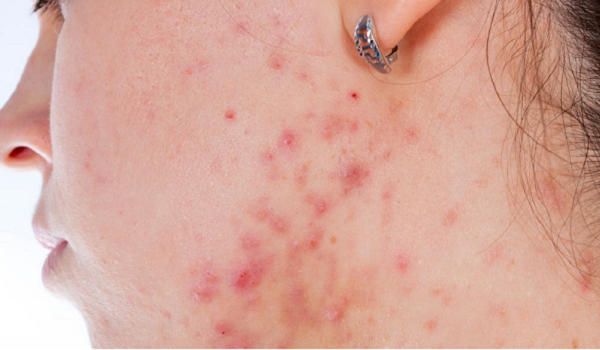
Инфекционным поражением эпидермиса, в результате которого возникают обширные гнойники на лице, называют пиодермию. Возбудителем этого заболевания кожи являются разнообразные виды гноеродных стафилококков и стрептококков.
Причинами возникновения такой патологии эпидермиса могут быть:
- нарушения целостности кожного покрова – порезы, укусы, ссадины;
- несоблюдение основных правил личной гигиены;
- переохлаждение или чрезмерный перегрев кожной поверхности;
- наследственная предрасположенность;
- пониженные функции иммунитета;
- нарушения обменных процессов в организме;
- нарушения в работе внутренних органов и систем;
- заболевания центральной нервной системы;
- перенесенные дерматологические заболевания, вызывающие зуд кожи;
- индивидуальная чувствительность к гноеродным инфекциям;
- венерические заболевания;
- болезни ЖКТ.
Симптоматика заболевания
Клинические проявления этой болезни кожи вне зависимости от типа пиодермии имеют вид:
- небольших гнойничковых образований, локализующихся по краю роста бровей, волос, ресниц;
- тонкостенных пузырьков с мутным наполнением (фликтеной) и воспалением вокруг образовавшихся гнойников;
- на месте подсохших пузырьков через 3 дня возникают гнойно-серозные корочки, которые со временем самостоятельно отпадают;
- в тяжелых случаях на месте высохших гнойников могут появляться язвенные образования.
Виды пиодермии
В зависимости от места поражения на коже лица, а также от типа стафилококка различают следующие виды пиодермии:
- остиофолликулит – локализуется на месте роста небольших волос, имеет вид пустулы с плотной вершиной, окаймленной ободочным покраснением (гиперемией);
- стафилококковый сикоз – чаще всего располагается на коже подбородка и верхней губы в виде множественных, рядом расположенных гнойных инфильтратов, склонных к постоянному рецидиву;
- фурункул – характеризующийся гнойно-некротическим поражением волосяного фолликула и кожных тканей, близко к нему расположенных. Он представляет собой воспаленный узел на эпидермисе с пустулой на вершине, болезненной при касании. На лице они локализуются чаще всего в носогубном треугольнике. Могут вызывать лимфадениты, лимфангиты, лихорадку, менингеальные осложнения;
- карбункул – глубокий гнойно-некротический инфильтрат багрово-красного цвета с признаками болезненности и отечности кожи, который образует гнойно-кровавые выделения, оставляющие после себя глубокие рубцы;
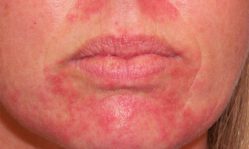
- стрептококковое импетиго – поражает в основном молодых женщин, характеризуется появлением эрозий с жидким наполнением — экссудатом, после высыхания которого образуются желтые корочки. На лице часто возникает в области уголков рта, доставляет зуд, жжение.
Запрещается самостоятельно вскрывать гнойники, выдавливать их содержимое, так как это может спровоцировать обширные гнойные высыпания по всему лицу, трудно поддающиеся лечению и оставляющие после себя глубокие, уродующие рубцы.
Методы диагностики
Наряду с визуальными врач-дерматолог проводит ряд специальных исследований, необходимых для точного установления диагноза и определения типа инфекции.
Такие методики включают:
- целый ряд параклинических исследований с назначением анализа крови, общего анализа мочи, комплекса серологических реакций на венерические заболевания;
- исследования микробиологического характера (гнойных выделений с выявлением типа кокковой инфекции и определением его чувствительности к различным антибиотикам);
- иммунологические и гистологические исследования;
- консультирование у эндокринолога, гинеколога, эндокринолога, гастроэнтеролога, невропатолога, терапевта.
Способы лечения
Начинают лечение с назначения антибиотиков на основании полученных анализов, свидетельствующих об их эффективности в отношении выявленных кокковых инфекций.
Чаще всего назначают антибиотики 1 поколения, а также полусинтетические пенициллины и цефалоспорины.
В острый период заболевания длительность применения антибиотиков составляет неделю, а при хронической форме пиодермии около 2 недель.
Кроме того, при лечении такой болезни эпидермиса используют препараты тетрациклиновой группы, а также фузидин, аминогликозиды, линкомицин, макролиды, рифампицин и другие.
Наряду с ними назначают прием витаминов группы В, поливитаминных препаратов с большим количеством микроэлементов.
В лечении хронических, глубоких рецидивирующих пиодермий используют кортикостероидные препараты и цитостатики.
Наружные методики лечения гнойных очагов подразумевают их обработку антибактериальными растворами, пастами и мазями, в составе которых присутствуют: фурацилин, борная кислота, танин, хлоргексидина биглюконат, ихтиол, трипсин, томицид.
Для успешной борьбы с пиодермией рекомендуется полноценное, сбалансированное питание с ограниченным количеством углеводов.
Меры профилактики
Для предупреждения появления пиодермии врачи рекомендуют следующие защитные и профилактические мероприятия:
- соблюдение общего гигиенического режима и правил личной гигиены;
- занятия спортом и физические нагрузки;
- полноценное, регулярное питание с высоким содержанием овощей и фруктов;
- обязательную обработку антибактериальными растворами даже мелких травм кожной поверхности;
- своевременное обращение к специалисту и профессиональное лечение;
- изоляцию из коллектива лиц, пораженных пиодермией до полного их выздоровления;
- санирование очагов хронической инфекции зева и носоглотки;
- витаминотерапию;
- ультрафиолетовое облучение.
Выздоравливайте!